- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:39.
- Viimati modifitseeritud 2025-11-02 20:14.
Portaali hüpertensiooni sündroom
Artikli sisu:
- Etioloogia ja patogenees
- Klassifikatsioon
- Etapid
- Portaali hüpertensiooni sümptomid
- Diagnostika
- Portaalhüpertensiooni ravi
- Prognoos
- Video
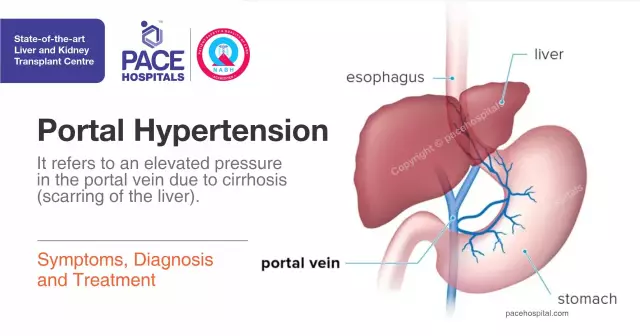
Portaalhüpertensioon (portaalhüpertensiooni sündroom) on patoloogiline seisund, mille põhjustab märkimisväärne rõhu tõus portaalveenisüsteemis, mis on üks maksa peamistest veenidest. Sellel on palju põhjuseid, kuid kõige levinumad on maksatsirroos, maksa vaskulaarsed patoloogiad, dekompenseeritud südamepuudulikkus, veel vähem skistosoomia. Kuna maks on kõige massilisema vereringega organ (portaalveenisüsteem ja maks võivad ladestada kuni poole kogu veremahust), on selle parenhüümiorgani ja läheduses asuvate kudede ülekoormatus tagajärgedega kogu organismile.

Suurenenud rõhk portaalveenisüsteemis loob eeldused eluohtlike seisundite tekkeks
Haigus on ohtlik ka maksa entsefalopaatia, vereringehäirete, endogeense mürgistuse, söögitoru veenilaiendite, sisemise verejooksu, halvenenud vere väljavoolu soolestikust kujul - see on ainult väike osa sellest, mis võib tuleneda portaalveeni rõhu suurenemisest. On positiivne, et enamikul juhtudel areneb patoloogia aeglaselt ja on krooniline ning arstidel on piisavalt aega abi osutamiseks.
Etioloogia ja patogenees
Mis on portaalhüpertensioon? Patoloogia moodustumise protsessi mõistmiseks peaksite teadma, et portaalveen on üks suurimaid ja olulisemaid veene kehas. Seda ühendavad anastomoosid õõnesveeniga, maksa tihe kapillaarvõrgustik, maksaveenid. Rõhu tõus selles viib rõhu suurenemiseni kõhuõõne kõikides veenides, sapenoolsetes veenides, põrna anumates (hüpertensiooniga kaasneb tavaliselt splenomegaalia - põrna suurenemine), hüdrodünaamilise vererõhu levimuse tõttu onkotootilise rõhu korral ilmneb kõhuõõnes põletikuvaba efusioon, mis peab püsima vesi veresoonte voodis.
Peamised etioloogilised tegurid, mis põhjustavad portaalveeni basseinis hüpertensiooni:
- Igasuguse etioloogiaga hepatiit - viia maksa parenhüümi massilise põletikuni, adhesioonide tekkimiseni, vere efektiivse läbipääsu piirkonna vähenemisega läbi maksa lobulate. Põletiku progresseerumisel täheldatakse hepatotsüütide nekroosi ja nende asemele moodustub sidekude, mis ei ole võimeline ringlema ja toimima ainult struktuurselt (kuid mitte funktsionaalselt) - maksatsirroos.
- Maksatsirroos - võib olla põhjustatud viirustest, bakteritest, invasioonidest, levinud on alkohoolne tsirroos. Kui suurem osa parenhüümist asendatakse kiulise koega, lakkab maks toimimast täisvõimsusel ja verevool ei vähene. Tihe struktuur ei võimalda vajalikul mahul läbida ja rõhk portaalveenis suureneb.
- Rasvane hepatoos ehk maksa rasvane degeneratsioon - arengumehhanism sarnaneb tsirroosiga, ainsa erinevusega, et kiulise koe asemel asendatakse elundi sisemine osa rasvkoega. Samuti vähendab see elundi efektiivset piirkonda ja kahjustab vere liikumist acini kaudu.
- Haigused, mis vähendavad portaalveeni valendikku - trombemboolsed seisundid, kaasasündinud vaskulaarsed anomaaliad, kasvajad, mis kitsendavad veeni valendikku.
- Portaali maksafibroos.
Haigus areneb mitmel etapil, millest kriitiline roll on rõhu tõusul maksa sees, vaskulaarse resistentsuse suurenemisel sinusoidides ja terminaalsetes veenulites ning maksa lobulites. Olulist rolli mängivad maksa biokeemilised kahjustused lagunemis- ja stagnatsiooniproduktide, venoosse vere bioloogiliselt aktiivsete ainete, eriti laguneva hemoglobiini, samuti hepatotsüütide (maksarakkude) turse poolt.
Keha suudab mõnda aega tõhusalt kompenseerida loid patoloogilist protsessi, kui vereringet tehakse mööda möödaviiguteid - šunde või tagatisi. Kuid siis põhjustab portokavalide ja portosüsteemsete anastomooside ülevool nende veenide ja teiste anumate veenilaiendite turset, astsiiti ja verejooksu. Tulenevalt asjaolust, et vereringe möödub maksast ja see on peamine organ, mis puhastab verd võõrastest ainetest (aga ka ainevahetusproduktidest, ksenobiootikumidest - alkoholist, narkootikumidest jne), satuvad kõik need ained vabasse ringlusse ja seejärel sihtorganitesse, eriti aju. Seega suureneb keha joove.
Valkude ainevahetust mõjutavad häired on samuti ohtlikud, ehkki need ei ole primaarsed - maks sünteesib kehas suurima valkude koguse, seetõttu langeb oma haigustega verevalkude tase ja koos nendega onkootiline rõhk, mittespetsiifiline immuunsus, vere võime hüübida (hüübimine)). Eraldi tasub esile tõsta põrna suurenemist, mis on sageli seotud selle funktsiooni suurenemisega (hüpersplenism), mis on täis aneemiat ja trombotsütopeeniat.
Klassifikatsioon
Üldiselt tunnustatud klassifikatsioonis võetakse arvesse tingimusi, mis võivad põhjustada portaalveenisüsteemis hüpertensiooni:
- Suprahepaatiline - põhjustatud põrna- või portaalveeni tromboosist (obstruktsioonist), mis viib vere kogunemiseni portaalveenis läbi lähima anastomoosi. See tüüp hõlmab ka kaasasündinud patoloogiaid, näiteks ateroferoosne fistul.
- Maksa - maksa siinuse suhtes on kolme tüüpi: presinusoidaalne, sinusoidne (tsirrootiline) ja postsinusoidaalne (maksa veno-oklusiivse haiguse tõttu). Selle haigusvormi korral on maksa ise stagnatsiooni põhjus.
- Extrahepatic - sagedamini lastel Budd-Chiari sündroomi kontekstis, mis avaldub maksaveeni tromboosi, maksaveenide endoflebiidi hävitamise või südamepatoloogia kujul selle kambrite hüdrodünaamilise rõhu tõusuna ja südame efektiivse mahu vähenemisena.
Etapid
Kliinik eristab 4 patoloogia etappi, sõltuvalt manifestatsioonide raskusastmest:
- esialgne, see on funktsionaalne staadium - seda iseloomustab portaalveeni vähene rõhu tõus, mis võib mõne aja pärast väheneda; sihtorgani kahjustus puudub;
- 1. aste, mõõdukas või kompenseeritud - sel ajal saab keha vereringega endiselt hakkama ringristmiku tagatiste abil. Söögitoru veenid on veidi laienenud, astsiit puudub, võimalik on väike splenomegaalia;
- 2. aste, väljendunud - seda iseloomustab splenomegaalia, arvukus kliinilisi tunnuseid, eriti ödeemi sündroom, astsiit, verejooksud;
- 3. aste, keeruline - hüpertensioonile lisandub verejooks söögitoru, mao, pärasoole, hemorroidiaalsete veenide veenidest; raske aneemia on võimalik. See on terminaalne olek.
Portaali hüpertensiooni sümptomid
Haiguse sümptomid varieeruvad sõltuvalt patsiendispetsiifilisest kompensatsioonist, absoluutsest portaalsurvest ja tüsistustest.
Esimesed patoloogia ilmingud on tavaliselt seedehäired, kõhupuhitus, lahtised väljaheited, valu vasakul ja paremal epigastimaalses piirkonnas, puhitus ja kõhupiirkonna täiskõhutunne. Iseloomustab nn maksa nõrkus, väsimus, unisus.
Hiljem tuvastatakse splenomegaalia, mis määratakse palpatsiooniga. Suurenenud põrn võib põhjustada valu, suruda ümbritsevatele organitele, täita selle funktsiooni üle, hävitades trombotsüüte ja punaseid vereliblesid suure kiirusega ning põhjustades seeläbi aneemiat ja trombotsütopeeniat (seetõttu on vaja ette näha üldine ja biokeemiline vereanalüüs). Ebapiisav arv vormilisi elemente näitab protsessi progresseerumist.

"Medusa pea" on üks portaalveenisüsteemi iseloomulikke hüpertensiooni tunnuseid
Oluliseks diagnostiliseks kriteeriumiks on nn millimallika pea - kõhu eesmise seina saphenaalsete veenide suurenemine, mis on kontrastiks kõhu eesmise seina lookleva venoosse mustriga. Sageli kaasneb selle sümptomiga astsiit, mille saab kindlaks määrata kõikumismeetodi abil, kui arst raputab kõhuseina, ühelt poolt ja teiselt poolt tunneb lainet, vedeliku liikumist. Väliselt avaldub astsiit kõhu suurenemisega, omandades ümardatud kuju.
Portaalhüpertensiooni tavaline sümptom on sisemine verejooks, mis ilmneb ootamatult ilma nähtava põhjuseta. Verejooksu tõttu pöörduvad patsiendid sageli esmakordselt arsti poole. See võib veritseda söögitoru (veri on punane, hele) veenidest, maost (maomahla vesinikkloriidhappega kokkupuutuv veri omandab kohvipaksu värvi), hemorroididest. See seisund nõuab kirurgilist sekkumist.
Patsiendil on üldine düstroofia (selliste patsientide iseloomulik välimus on astsiidi tõttu ebaproportsionaalselt suurenenud kõht õhukeste käte ja jalgade taustal), lihasmassi vähenemine ja lihasnõrkus. Toksiline ajukahjustus põhjustab entsefalopaatiat - patsiendil on kehv artikulatsioon, ta vastab küsimustele sobimatult, ei mäleta hästi, mõtleb pikka aega lihtsate küsimuste üle, ei mõista sageli öeldu tähendust.
Diagnostika
Haiguse diagnoosimine on mitmeastmeline, raskete komplikatsioonide puudumisel viiakse see koos raviga läbi terapeutilises osakonnas, kui see on olemas, kirurgias. Esiteks uurib arst, analüüsib naha seisundit, kõhu sapeenseid veene, selle esiseina üldist vaadet. Seejärel teeb ta palpatsiooni ja löökriistu - ta otsib kõhuõõnde vaba vedelikku, palpeerib maksa, põrna pinda ja serva. Selle patoloogiaga on nad kõvad, tihedad, teravad, mõnikord valulikud. Pärast füüsilist läbivaatust jätkavad nad instrumentaal- ja laboriuuringuid.
Kasutatakse kontrastiga röntgenikiirgust - nii saate hinnata maksa verevoolu seisundit. Mõnel juhul pöörduvad nad maksa stsintigraafia poole, see meetod sarnaneb radiograafiaga, kontrastina toimib ainult radiofarmatseutiline ravim.
Informatiivne meetod on kõhuõõne ultraheli, mis võimaldab teil hinnata maksa, põrna ja läheduses asuvate anumate suurust, struktuuri, ehhogeensust. Hüpertensiooni ultraheli märk on maksaveenide, portaali ja õõnesveeni läbimõõdu suurenemine. Kui kombineerite ultraheli Doppleri ultraheliga, on võimalik põhjalikult hinnata verevoolu ja hemodünaamilisi tingimusi konkreetsetes anumates.
Kohustuslikud uuringud on FGDS (fibrograstroduodenoskoopia), sigmoidoskoopia. Endoskoopilised meetodid võimaldavad hinnata siseorganite veenide kahjustuse astet, nende turset ja verejooksu ohtu.
Laboriuuring hõlmab lisaks kliinilisele vereanalüüsile koagulogrammi, hepatiidi markerite, ensüümide ALT, AST, nende suhte, erinevate fraktsioonide LDH, seerumi immunoglobuliinide uuringut.
Portaalhüpertensiooni ravi
Ravi algab farmakoloogiliste ainete kasutamisega, mille tegevus on suunatud vaba vedeliku eemaldamisele kehast, veresoonte valendiku laiendamisele ja hemodünaamika parandamisele. Sel eesmärgil on ette nähtud beetablokaatorid (Atenolool, Nebivalool), diureetikumid (Furosemiid, Lasix), AKE inhibiitorid (Captopril, Lisinopril), glükosaminoglükaanid. Verejooksu korral on ette nähtud Telipressin või Vasopressin.
Kriitiliselt oluline on ravida hüpertensiooni põhjustanud haigusseisundit.
Mõnel juhul on terapeutiline toime ebapiisav ja vajalik on operatsioon. Kirurgiline sekkumine nii täiskasvanutel kui ka lastel toimub reeglina laparoskoopilise meetodi abil.
Tähelepanu! Foto šokeerivast sisust.
Klõpsake vaatamiseks linki.
Sisemise verejooksu peatamiseks võtavad nad kasutusele endoskoopilise skleroteraapia, mille käigus süstitakse anumasse ravimit, mis põhjustab veresoonte seinte adhesiooni. Sellel manipuleerimisel on meditsiinilised ülevaated, mis näitavad selle suurt efektiivsust. Samuti tehakse verejooksu korral anuma ligeerimine, see tähendab verejooksu veeni ligeerimine.
Raske astsiidi korral tehakse laparotsentees - vaba vedeliku eemaldamine kõhuõõnde.
Portaalhüpertensiooni kirurgilise ravi peamine meetod on kunstlike šuntide loomine portaalveeni rõhu vähendamiseks. Võib-olla kunstlike portokavali või mesenterikokavaali anastomooside kehtestamine, mille kaudu veri läheb ringi. Kahjuks ei saa maksa funktsionaalsust taastada ühegi praegu olemasoleva meetodiga, seega on kõik toimingud palliatiivsed.
Prognoos
Selle patoloogiaga patsientide eluiga on keskmiselt 10-15 aastat pärast kunstlike anastomooside kehtestamise operatsiooni. See on kahju suurust arvestades üsna kõrge näitaja. Seda perioodi saab pikendada tüsistuste piisava ennetamise, toetava ravi ja regulaarsete arstlike läbivaatuste abil.
Kliinilised juhised on päevase režiimi ja dieedi normaliseerimine. On vaja piirata soola ja teiste vererõhku tõstvate toitude tarbimist. Samuti on oluline jälgida tarbitud vedeliku kogust, mitte ületada soovitatud kogust (arsti poolt individuaalselt määratud). Raske füüsiline koormus on rangelt keelatud.
Surmav tegur on kõige sagedamini sisemine verejooks; see tüsistus põhjustab selle patoloogia korral üle 50% surmajuhtumitest.
Video
Pakume artikli teemal video vaatamiseks.

Nikita Gaidukov Autori kohta
Haridus: arstiteaduskonna nr 1 4. aasta üliõpilane, spetsialiseerunud üldmeditsiinile, Vinnitsa Riiklik Meditsiiniülikool. N. I. Pirogov.
Töökogemus: Tyachivi regionaalhaigla nr 1 kardioloogiaosakonna õde, geneetik / molekulaarbioloog VNMU Polümeraasi ahelreaktsioonilaboris N. I. Pirogov.
Kas leidsite tekstist vea? Valige see ja vajutage Ctrl + Enter.