- Autor Rachel Wainwright [email protected].
- Public 2024-01-15 19:56.
- Viimati modifitseeritud 2025-11-02 20:14.
Aju koroidpõimiku tsüst lootel
Artikli sisu:
- Spetsifikatsioonid
- Päritolu
- Põhjused
- Mõjud
- Diagnostika
- Ravi
- Video
Loote koroidpõimiku tsüstid tuvastatakse vähem kui 1% juhtudest. Nende avastamise võimalus esineb tavaliselt emakasisese arengu 16. ja 20. nädala vahel. Reeglina taandub enamik selliseid kasvajaid raseduse kolmandal trimestril (lähemal 28 nädalale).

Koroidpõimiku tsüsti saab tuvastada emakasisene arengu staadiumis, sünnituse ajaks kaob see tavaliselt
Spetsifikatsioonid
Formatsioon on eraldatud õõnsus, mis on täidetud läbipaistva vedelikuga.
Struktuuri omadused:
- Nad on väikesed, kipuvad ise lahustuma.
- Sagedamini lokaliseerub koroid glomus kaudaalsele osale.
- On selged, ühtlased kontuurid.
- Ei näita tõusutrendi.
- Pahaloomulisuse tunnused pole tüüpilised. Asukoha iseärasuste tõttu tuleks seda eristada koroidkartsinoomist ja koroidpapilloomist.
- Kliiniliselt olulisi sümptomeid pole. Erandiks on oklusiivse hüdrotsefaalia areng (tserebrospinaalvedeliku normaalse väljavoolu rikkumine ja selle kogunemine peas). Äärmiselt haruldane.
- Seda peetakse düsembroogeneesi (väärarengute) häbimärgistuseks. Nendel vastsündinutel on suur oht kromosomaalsete kõrvalekallete tekkeks (18. trisoomia kromosoom - Edwardsi sündroom).
- Peamine diagnostiline meetod on ultraheli. Avastati ekraanil kokkusattumusena.
- Patoloogial ei ole tõsiseid tagajärgi ning see ei mõjuta lapse elu ja tervist, seetõttu ei vaja see ravi.
- Prognoos on soodne.
Päritolu
Koroidpõimikud on pia materi derivaadid, mis paiknevad aju vatsakestes. Embrüogeneesi ajal 4. nädalal moodustub närvitorust 3 aju vesiikulit:
- ees;
- keskmine;
- rombikujuline sisemiste õõnsustega.
Nende õõnsuste seinad on vooderdatud ependüümrakkude kihiga ja mullid ise täidetakse tserebrospinaalvedelikuga (tulevase tsüsti sisu). Ependüümi (tulevase pia materi) rakkude kaudu kasvavad veresooned ja tagavad selle väljaulatumise aju vesiikulite õõnsuses, kus moodustuvad rakuvoldid. Koroidpõimikud moodustatakse järgmises järjekorras:
- 4-5 nädalat - võrk neljandas vatsakeses;
- 6-7 nädalat - võrk kolmandas vatsakeses;
- 7-9 nädalat - külgmised vatsakesed.
Seega, tuginedes vaskulaarsete põimiku tsüstide moodustumise iseärasustele, võime järeldada, et need ei kuulu tüüpilistesse tsüstilistesse koosseisudesse (mida peetakse kaasasündinud väärarenguteks).
Põhjused
Emakasisese seisundi tsüsti arengu täpset põhjust pole kindlaks tehtud, kuid see pole vajalik, arvestades selle kahjutust ja võimet lühikese aja jooksul kaduda.
Tingimuslikud tegurid hõlmavad järgmist:
- Geneetilised mutatsioonid (trisoomia 18 kromosoom, trisoomia 21 kromosoom). Sellisel juhul on tsüst ainult üks põhihaiguse sümptomitest. On oluline mõista, et mutatsiooni ei põhjusta mitte tsüst, vaid mutatsioon, mis põhjustab patoloogiate moodustumist (näiteks kolju luude lahknemise või vähearenemise tõttu). Need patoloogiad tuvastatakse karüotüüpimise abil.
- Emakasisesed infektsioonid. Erilist tähtsust omavad herpesviirus ja tsütomegaloviirus. Sellisel juhul on oht, et ultraheliuuringul avastatakse tsüstiline moodustumine, mis on moodustunud otse ajukudedes (vaskulaarne põimiku tsüst moodustub alles aju villide tekkimise etapis juba ammu enne selgelt eristuva elundkoe ilmnemist, kuid emakas ei ole võimalik neid kahte tüüpi eristada). Sellisel juhul on tsüstid sageli mitmekordsed ja paiknevad otsmikus ja ajalises lobes. Patogenees põhineb närvikoe nekroosil. Neoplasmide olemuse selgitamiseks on vajalik pärast sündi lapse vere PCR (DNA / RNA viirus).
- Traumaatilised vigastused. Võib esineda kas loote arengu ajal või sünnituse ajal. Tuleb mõista, et ultraheliuuringuga ei ole alati võimalik kõiki loote kudesid ja struktuure vaadata (väikese läbimõõdu tõttu ei ole koroidpõimiku tsüst alati nähtav). Kui lapsel leitakse vastsündinute perioodil tsüstiline õõnsus (tavaliselt ei püsi need kuni selle ajani, kuid on ka erandeid), on vaja läbi viia diferentsiaaldiagnostika koos hematoomide ja muude koosseisudega.
- Isheemilise insuldi tagajärjel. Seda esineb äärmiselt harva ja tavaliselt väljendunud hapnikunälja taustal (osaline platsenta eraldumine, ema kaasnevad haigused).
- Hemorraagilise insuldi tagajärjel (aneurüsmi purunemine). Äärmiselt haruldane.
Esitatakse ainult üldised tegurid, mis võivad tõenäoliselt põhjustada tsüstilisi kasvajaid.
Mõjud
Koroidpõimiku tsüstidel pole tervisele tagajärgi. Järgnevad on mis tahes tsüstilise moodustumise väidetavad komplikatsioonid (mädanemine, rebenemine):
- pikaajaline hüpertoonilisus vastsündinutel;
- fookusnähud koos aju struktuuride kokkusurumisega (nägemis-, kuulmis-, meele- või liikumishäired);
- osalised epilepsiahoogud.
Üks kõige hirmutavamaid, kuid äärmiselt haruldasi tüsistusi on hüdrotsefaal. See tekib aju akvedukti tsüstilise moodustumise blokeerimise tõttu. Sellisel juhul on näidustatud möödaviikoperatsioon ja ravikuur aju funktsiooni normaliseerimiseks operatsioonijärgsel perioodil. Patoloogia tunnused:
- kolju luude lahknevus suurenenud koljusisese rõhu tõttu;
- punnis ja pulseerivad fontanellid;
- vaimse ja füüsilise arengu mahajäämus ajukoore pikaajalise isheemia tõttu.
Diagnostika
Diagnoosimiseks kasutatakse järgmisi meetodeid:
- Planeeritud ultraheli teisel trimestril. Kohe tuleb märkida, et tsüsti avastamisel ei pruugi ultraheliarst tulevasele emale midagi öelda. Diagnoosi peetakse õigustatuks ainult siis, kui tsüst esineb 30 nädala pärast. Sellisel juhul pannakse diagnoos kaardile ja pärast sündi näidatakse lapsele neurosonograafiat (korratakse 3 kuu, 6 kuu ja aasta jooksul). Tsüsti suurenemise korral on vaja selle kuju muutmist, keerukamaid diagnostilisi meetmeid (diferentsiaaldiagnostika sarnaste haigustega ja vajadusel diagnoosi korrigeerimine).
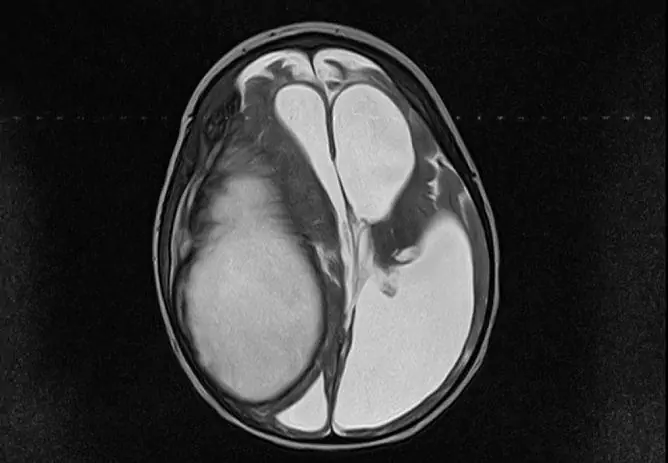
- MRI / CT. Neid kasutatakse kahtlase diagnoosi korral (ilmnevad märgid, mis on vaskulaarpõimiku lihtsate tsüstide jaoks ebatüüpilised).
- Laboratoorsed uuringud ei toimu (välja arvatud PCR), kuna need ei ole informatiivsed.
Rasedate diagnoosimine põhineb loote arengu kriitilistel või tundlikel perioodidel (suurim tundlikkus välismõjude suhtes ja suurim risk patoloogiate, sealhulgas tsüstiliste moodustumiste tekkeks):
| Embrüogeneesi periood | Aeg | Funktsioonid: |
| Preimplantatsioon või munajuhade periood | Raseduse esimene nädal | Emakavälise raseduse areng, jagunemisprotsesside rikkumine ja mutatsioonide esinemine (ebanormaalsed mitootilised protsessid) |
| Teine periood | 3 kuni 8 nädalat |
Organogeneesi esialgne periood, kui kude asetatakse (platsenta moodustumine võtab 3 kuud, kuid algab sellel perioodil). Just sel perioodil moodustuvad ajukoorte alused (luuüdi vereloome). Tsüstilise õõnsuse moodustumise algus |
| Kolmas etapp | Alates 20-24 nädalast | See periood on seotud keha kõigi süsteemide ja struktuuride moodustumisega koe rudimentidest (rakkude diferentseerumine). Eeldatav tsüstilise õõnsuse tuvastamise aeg ultraheli abil |
Perioodid jaotatakse tingimuslikult, kuna tekkimise täpse aja tuvastamine on problemaatiline.

Ultraheli sõeluuring raseduse teisel trimestril näitab loote veresoonte põimiku tsüsti
Ravi
Ei nõuta 95-98% juhtudest. Näidatakse ainult lapse seisundi jälgimist.
Kliiniliste ilmingute korral on võimalik välja kirjutada ravimeid:
- Viirusevastased ained - laboratoorselt kinnitatud herpesviiruse (atsükloviir) jaoks.
- Ravimid, mis vähendavad intrakraniaalset rõhku (diureetikumid) - kui ilmnevad hüdrotsefaalia tunnused (Spironolaktoon).
- Krambivastased ravimid - neid ei määrata mitte ainult moodustunud epileptilise fookusega ajus, vaid ka närvivõrgu väljendunud aktiivsusega (epilepsiaeelne seisund).
- Nõrgad rahustid - suurenenud erutuvusega (glütsiin).
- Antioksüdantsed kompleksid ja nootroopikumid - ainevahetusprotsesside taastamiseks ajus ja vereringe normaliseerimiseks.
Kõiki neid ravimirühmi kasutatakse ainult sümptomite kõrvaldamiseks.
Video
Pakume artikli teemal video vaatamiseks.

Anna Kozlova meditsiiniajakirjanik Autori kohta
Haridus: Rostovi Riiklik Meditsiiniülikool, eriala "Üldmeditsiin".
Kas leidsite tekstist vea? Valige see ja vajutage Ctrl + Enter.