- Autor Rachel Wainwright [email protected].
- Public 2024-01-15 19:56.
- Viimati modifitseeritud 2025-11-02 20:14.
Miks papilloomid ilmuvad?
Artikli sisu:
- Põhjused
-
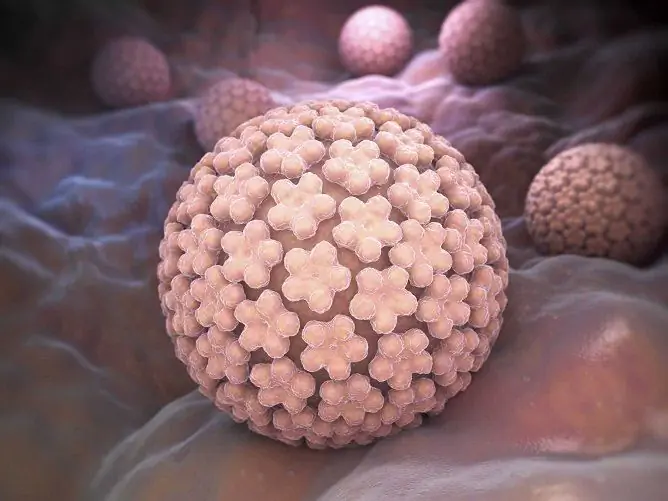
Papilloomiviirus
HPV tüübid ja nende tekitatud moodustised
- Kliiniliste sümptomite tekkimist soodustavad tegurid
-
Arsti nõu võitluses papilloomidega
- Ravimeetodid
- Üldised soovitused
- Ärahoidmine
- Video
Papilloomid on nakkusliku iseloomuga healoomulised kasvajad, mis tekivad naha ja limaskestade erinevates piirkondades. Konkreetselt on papilloomide ilmnemise põhjust raske kindlaks teha, kuna selle haiguse patogeneesis on nii endogeensed kui ka eksogeensed põhjused. Haiguse vahetu põhjus on inimese papilloomiviirus (HPV, papilloomiviirus).

Papilloomide väljanägemise peamine põhjus on papilloomiviiruse põhjustatud infektsioon
Põhjused
Kõik papilloomide põhjused keha erinevates osades ja limaskestades võib tinglikult jagada kolme põhirühma:
- etioloogiline;
- eelsoodumus;
- kaasnev.
Reeglina nõuab kliiniliste ilmingute esinemine samaaegselt mitme teguri toimet.
Papilloomiviirus
Infektsiooni etioloogiline põhjus on inimese papilloomiviirus.
Selle omadused:
- Kuulub Papillomaviridae rühma.
- Viirusosakese DNA-l on kolm peamist tsooni: varajane (E), hiline (L) ja ülesvoolu reguleeritav piirkond (URR) ning kummalgi neist on oma kindel funktsioon (näiteks valgusüntees). Pärast rakku sisenemist hävitatakse viiruse ümbris ja sellest jääb alles ainult see kaheahelaline DNA.
- Sellel on valgukest ja see suudab integreeruda peremeesorganismi DNA-sse (see seletab patogeense aine täieliku organismist väljutamise võimatust). Eelsoodumusega tegurite puudumisel on see patoloogiline DNA unerežiimis, mis on samaväärne haiguse kandja või varjatud vormiga (seetõttu on vaja läbi viia kõigi populatsioonigruppide sõeluuringud). Viiruskompleksi aktiveerimise ning transkriptsiooni ja replikatsiooni protsesside algatamise korral läheb haigus subkliinilisse või kliinilisse vormi, millel on tüüpilised välised tunnused.
- Viiruse DNA replikatsiooni käigus moodustuvad ka valguühendid, millel on väljendunud kantserogeenne toime (pahaloomulisuse oht erinevate vormide korral on erinev, suurimat onkogeenset ohtu kujutavad emakakaela papilloomid).
- Viirusel on selge afiinsus sarvkesta epiteeli suhtes (seega võime nakatada mis tahes nahapiirkonda, mis oli patogeeniga otse kokku puutunud), samuti limaskestade tropism (selgitab suutlikkuse nakatada suuõõne, neelu, kõri, emakakaela). Sellest sõltuvalt tekib jagunemine kolmeks suureks perekonnaks: alfa (mõjutab anogenitaalse piirkonna limaskesta), beeta ja gamma - omab afiinsust keratiniseeruva epiteeli suhtes.
- See korrutab epiteeli basaalkihis (fookus kasvab seestpoolt väljapoole), kuid see määratakse ka ülejäänud nahakihtides (mingi viirusosakeste kogum, kust võib tekkida teise inimese eneseinfektsioon või nakkus). Veres leidub seda PCR-reaktsiooni abil väikestes kogustes.
- See on väliskeskkonnas suhteliselt stabiilne, ei reageeri mõnele desinfektsioonivahendile ja on termostabiilne.
- Sellel on nõrk immunostimuleeriv toime (nõrk rakuline ja humoraalne reaktsioon vastusena patogeeni sissetoomisele) ja kuulub seetõttu oportunistlike ainete hulka. Immuunsus tekib ainult teatud tüvel ja see ei kaitse paljude teiste nakatumise tõenäosuse eest.
- Nakatumise peamised teed on kontakt-leibkond, seksuaalne, vertikaalne. See seletab viirusetekitaja olemasolu umbes 80-90% maailma elanikkonnast.
Infektsiooni täpset hetke ja haiguse kestust on äärmiselt raske kindlaks teha ning seetõttu määratakse ravi üsna pika viivitusega.
Infektsioonil pole spetsiifilist etioloogilist ravi (mõnikord kasutatakse antiherpeetilisi ravimeid kahe viiruse struktuuri sarnasuse tõttu).
HPV tüübid ja nende tekitatud moodustised
Papilloomiviirusel on suur hulk erinevaid serovariante. Kõige täielikum klassifikatsioon on esitatud tabelis (Villiers E. M., 1989).
| Kliinilised võimalused (jagunemiskoht) | Liik (tüvi) |
Nahakahjustused |
|
| Talla tüükad | 1,2,4 |
| Tavalised tüükad | 2, 4, 26, 27, 29, 57 |
| Lamedad tüükad | 3,10,28,49 |
| Lihuniku tüükad | |
| Epidermodüsplaasia tüügas | 5, 8, 9, 10, 12, 15, 19, 36 |
| Mitte tüükad nahakahjustused | 37,38 |
Suguelundite limaskestade kahjustused |
|
| Condylomata accuminata | 6, 11.42-44.54 |
| Nonondülomatoossed kahjustused | 43, 51, 52, 55, 56, 57-59, 61, 64, 67-70 |
| Kartsinoom | 16, 18, 31, 33, 35, 39, 45, 51, 52, 54, 56, 66, 68 |
Muude elundite limaskestade kahjustused |
|
| Kõri papilloom | 6, 11.30 |
| Kaela, keele kartsinoom | 2.6, 11, 16, 18.30 |
Igal konkreetsel konkreetsel liigil on oma eelsoodumusega või kaasnevate tegurite spekter, mis käivitab viirusosakese jagamise protsessi (näiteks ebatõenäoline seksuaalvahekord suurendab HPV-nakkuse riski).
Formatsioonide tüübid sõltuvalt kahjustatud piirkonnast
| Lokaliseerimine | HPV põhjustatud neoplasmide tüübid |
| Keha (pagasiruumi, jäsemed, kael, kaenlaalused) | Levinumad on vulgaarsed, peopesa-plantaarsed, mosaiigilised, tsüstilised, lamedad ja niitjad papilloomid (see mõiste on sünonüüm tüükadest ja tüükadest, erinevused on ainult lokaliseerimisel). |
| Anogenitaalne tsoon | Võib ilmneda tüügas, hüperplastiline või istuv tüüpi mass, kuid selle piirkonna klassikaline variant on kondüloomid. |
| Limaskestad (emakakael, orofarünk, kõri) | Teravad ja lamedad kasvajad. |
Esitatakse erinevate piirkondade klassikalised vormid ja igal neist on oma kliiniline pilt.
Kliiniliste sümptomite tekkimist soodustavad tegurid
Eelsoodumusega tegurite mõjul läheb viirus latentsest vormist manifestiks, see tähendab, et ilmnevad haiguse sümptomid. Nende tegurite hulka kuuluvad:
- Nahakahjustused. Viirusosakese läbitungimiseks piisab naha kergest kriimustamisest või marrastustest (aluskihi kokkupuude).
- Immuunsuse rikkumine. Eriti haavatavad on immuunpuudulikkusega inimesed (eriti HIV-nakkusega inimesed), krooniliste või sageli korduvate nakkushaigustega inimesed. Sellisel juhul toimub immuunsüsteemi ammendumine ja viiruse DNA aktiveerimine, mis viib patoloogia arenguni.
- Vähktõvega patsientidel, kes pärsivad normaalset immuunvastust, mitmete ravimite, näiteks immunosupressantide võtmine. Samal põhjusel on haavatavad isikud, kellele on tehtud tõsiseid kirurgilisi sekkumisi (eriti siirdamisi) ja kes võtavad immunosupressante.
- Hormonaalsete süsteemide normaalse toimimise katkemine. Eriti põhjustab suhkurtõbi kudedes ainevahetusprotsesside täielikku häirimist.
- Välised tegurid (keemilised, füüsikalised). Samal ajal mõjutavad need immuunsüsteemi toimimist ja naha barjäärifunktsioone.
- Sobimatu riietus, mis viib naha hõõrdumise ja madalate defektide tekkimiseni (viiruse värav). Ja ka sellesse rühma kuuluvad sünteetilistest kangast riided ja riidekappide vahetamine viiruse kandjaga.
- Hügieenireeglite rikkumine ja isikliku hügieeni toodete puudumine (ühised pardlid, rätikud koos võimaliku viirusekandjaga).
- Sage stress, kroonilise väsimuse sündroom viib keha kaitsevõime vähenemiseni.
- Tervisliku eluviisi reeglite rikkumine (ebatervislik toitumine, kehaline tegevusetus) viib ainevahetusprotsesside aeglustumiseni ja vähendab immuunsüsteemi toimimist.
Mõned konkreetsete kahjustatud piirkondade konkreetsed põhjused on toodud tabelis.
| Tsoon | Eelsoodumuslikud tegurid |
| Aksillaarne piirkond | Liigne higistamine, saastunud habemenuga kasutamine (kehv hügieen). |
| Anogenitaalne piirkond | Eeldused on nii meeste kui ka naiste jaoks ühesugused: sagedane seksuaalpartnerite vahetus, intiimelu varajane algus, barjääride rasestumisvastastest vahenditest keeldumine, sageli kuseteede infektsioonid. |
| Suu limaskesta | Kroonide, hambaproteeside või deformeerunud ja hakitud hammaste vigastus; düsbioos, milles on ülekaalus oportunistlik taimestik, liiga kuuma või vürtsika toidu söömine (suurendab ka tüüpilisi papilloome jäljendavate pahaloomuliste kasvajate moodustumise riski), kandjaga suudlemine, oraalseks, kandjaga tavaliste isikliku hügieeni vahendite kasutamine (näiteks hambahari). |
Spetsialistid ravivad papilloome, hoolimata konkreetsest põhjusest, ühe tervikliku skeemi järgi, milles saab väiksemaid kohandusi teha.
Arsti nõu võitluses papilloomidega
Kui moodustised ilmuvad kehale, on vajalik arsti - dermatoveneroloogi ja mõnikord onkoloogi konsultatsioon, kuna naha healoomulised ja pahaloomulised kasvud võivad olla väliselt sarnased.
Ravimeetodid
Sõltuvalt lokaliseerimisest valitakse üks kõige asjakohasemaid ravimeetodeid (hävitavad füüsikalised või keemilised mõjud, samuti kohalikud cauteriseerivad ained), kuid sisuliselt on neil sarnane toimemehhanism, mis põhjustab valkude denaturatsiooni ja võimaldab teil fookusest vabaneda.
Üksikud hävitamismeetodid võimaldavad teil toime tulla väikeste üksikute kasvu ilmnemisega. Sageli korduvate või täielike kahjustuste korral, mis hõlmavad mitut anatoomilist piirkonda korraga, on immunostimulaatorite kasutuselevõtt immuunvastust võimendav.
Papilloomid ilmuvad kehale viirusnakkuse tõttu, seetõttu kasutatakse kohalikke ja süsteemseid viirusevastaseid aineid.
Taandarengu ohu tõttu või esteetilistel põhjustel eemaldatakse moodustumine, eriti kohtades, mis on pideva hõõrdumise all (kaela-, kubeme- ja kaenlaalune piirkond). Te ei tohiks proovida seda ise teha, kuna nakkusoht on väga suur.

On vajalik, et arst eemaldaks HPV põhjustatud nahakahjustused
Üldised soovitused
Papilloomide vastases võitluses on oluline säilitada immuunsüsteemi normaalne toimimine. See soovitus on teostatav, järgides tervisliku eluviisi reegleid:
- õige toitumine;
- mõõdukas ja regulaarne kehaline aktiivsus;
- täielik uni;
- töö- ja puhkerežiimi järgimine.
Ärahoidmine
Emakakaelavähi tekkimise riski vähendamiseks näidatakse naistele ennetavat vaktsineerimist, mis viiakse läbi enne seksuaalvahekorda (vaktsineerimist on soovitatav alustada 10-13-aastaselt). Kuna onkogeensed HPV tüved võivad meestel põhjustada mitmeid pahaloomulisi kasvajaid, on nende jaoks näidustatud ka vaktsineerimine. Sel eesmärgil kasutatakse kahevalentset ja neljavalentset vaktsiini.
Lisaks on soovitatav:
- Hügieenireeglite järgimine, rätikute, pardlite ja muude hügieenitarvete individuaalne kasutamine. Üldkasutatavate ruumide (jõusaal, bassein) külastamisel kandke individuaalseid vahetatavaid kingi.
- Rasestumisvastaste vahendite ja tervisliku seksuaalelu barjäärimeetodite kasutamine (üks partner).
Pärast laboratoorset ja kliiniliselt registreeritud papilloomide juhtumit on viirusaktiivsuse jälgimiseks üks kord aastas vaja dermatoveneroloogi vaatlust. Soovi korral võib igaüks annetada verd testimiseks era- või avalikus meditsiiniasutuses.
Video
Pakume artikli teemal video vaatamiseks.

Anna Kozlova meditsiiniajakirjanik Autori kohta
Haridus: Rostovi Riiklik Meditsiiniülikool, eriala "Üldmeditsiin".
Kas leidsite tekstist vea? Valige see ja vajutage Ctrl + Enter.